
扫码打开虎嗅APP

本文来自微信公众号:远川商业评论(ID:gh_dc4453e8feed),作者:黄子荣、高翼,题图来自:视觉中国
上世纪五十年代,脱胎于教会医院的协和瑞金们一直面临人满为患的困境,在苏联老大哥的建议下,北上广汉等大城市实行一项和划片入学一样的办法——划区医疗。该方案规定某个区域的病人只能自己社区附近就医,否则不给报销医药费。[1]
这是国内最早统筹建立的分级医疗体系,让群众就近就医,在一定程度上缓解了大医院看病难的情况。但看病吃药毕竟生死攸关,这种简单粗暴的方式随着劳动人民的崛起很快被扫进了历史的垃圾桶。
让百姓在家附近就能看到三甲医院医生,一直以来是基层群众和顶层设计们的心愿,而如何让医疗的服务方——特别是技术好的医生也愿意上山下乡,70年来卫生管理部门仍然没有答案。
2009年,酝酿许久的医改向深水区推进,国务院发布《关于深化医药卫生体制改革的意见》,正式明确提出了分级诊疗制度,解决医疗资源分配不均再一次成为国家层面的问题。
2015年,国务院办公厅发布《推进分级诊疗意见》,提出关于家庭医生签约、基层首诊、医联体组建、远程医疗平台等等方法论,指出“我国将在2020年前全面建立起的分级诊疗制度,实现‘大病不出县’”。
几年来,华西郑大给了不少大医院一个很好的发展样本,相比于带给基层更好地医疗服务,分级诊疗更多成为了不少互联网医疗和民营医院项目中的一个美好的愿景——用来圈更多的钱。
意料之外的是,今年3月份新冠疫情肆虐期间,多个省份明确要求严格落地分级诊疗制度。黑龙江更是临时规定:按片区划分,相邻级别区域医保报销差距不得低于15个点,不按分级诊疗规定就医,医保报销比例降低50%。[2]
分级诊疗探索了整整七十年后,回到了最初的起点。
而在基层患者能不能看到协和医生这一点上,似乎仍没有答案。
Part.1
尽管长时间以来,医疗供给方市场化改革一直被提及,但目前看来,公立医院的垄断性已经完全没有解。
从诊疗习惯来看,尽管基层医疗机构的诊疗人次前几年增长较快,但近几年明显徘徊不前,完全跟不上所有医院总体的增长速度,占比到2018 年虽然仍然维持在50%以上,但总体持续不断下降。
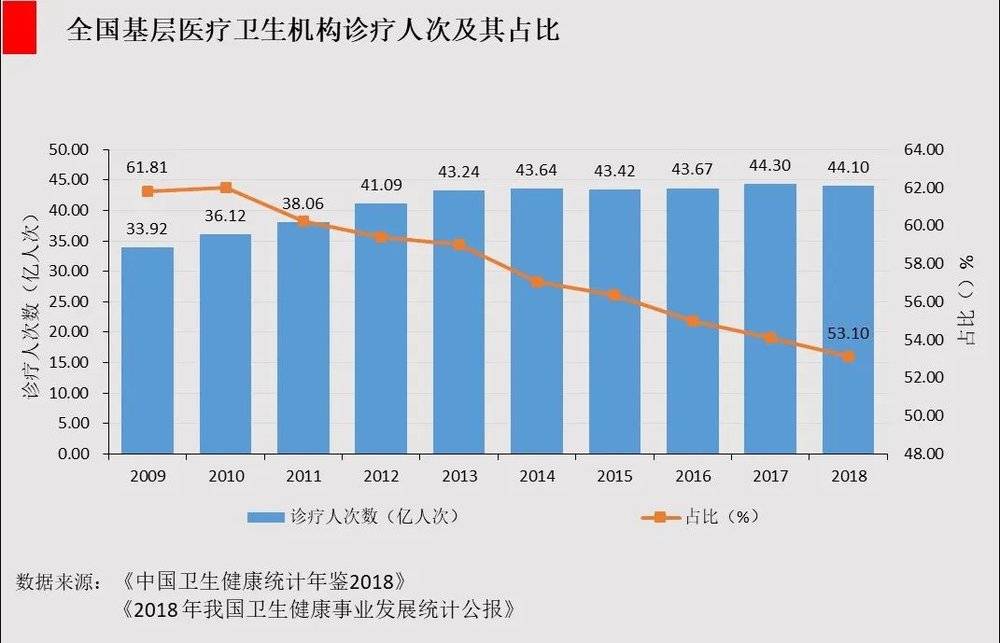
SARS后,国家对于基层医院撒胡椒面式的投入并没有取得相应的效果,投钱推政策,中小型医院无论是硬件设备还是医护人员素质已经有了很大提升,但并没有影响到广大患者的心智问题。换言之,目前仍没有形成任何鼓励患者“放弃公立、转向基层”的机制。
近年来因为误诊造成病情被耽误的新闻不断,我国患者对首诊的质量越加重视,但是目前我国的患者并没有多少方法判断医生的水平,医疗市场存在严重的信息不对称。
在这种情况下,医院的级别和医生的职称就是最简单的判断标准,有大医院信誉担保的医生才符合患者的喜好。而且,国家多次对医疗保障体系作出改进,令患者前往大型公立医院就诊的负担一再降低。
今年疫情中钟南山院士1200元的挂号费再次将医疗市场化的问题拉到了眼前,小病患者看到1200元的价格确实应该都打退堂鼓了——但是,钟南山院士所在的广州医科大学附属第一医院,呼吸科主任挂号费30块,副主任20块,主治医师10块。
相比于基层医院一两块的挂号费,这个价格很难说“市场化足够充分”。对于身体健康和金钱的衡量,大家心里都有杆秤,以目前三甲医院门诊的价位,可能社区医院要倒贴钱才能有效吸引到患者了。
既然目前的费用阻止不了患者涌向大型医院治小病,那么文章开头的那套用医保资金来约束病人就医的体系,到底能不能撬动大三甲医院的地位呢?
搁70年前,只要出现一例劳动工人因不能及时得到合适救治,这项政策就会立马崩溃。而在现在,医疗属于刚性需求,相当一部分患者对于收入和价格并不十分看重,即便疾病经济负担较大,患者仍然可能选择前往水平较高的高等级医院就诊。
此外,因为三甲医院的技术优势,自费病人更多带来的是更低的医保补偿率,也就是说,三甲医院用的医保资金比率更少,这让大医院们在争取医保预算时有了更多的话语权[3],反过来更加强化大医院的资源和地位。
于是,遏制大型医院的垄断性只剩下一条路:行政手段。
虽然自2014年以来,控制公立医院规模的文件不断下发,从财政和审批等方面不断去约束公立医院。但事实上通过“堵”得方式基本没有效果。
一来,卫生行政部门和三级医院管办部分,本来就是一家人。指望父亲打自己的亲儿子基本是无稽之谈。而且大型医院普遍财力充足,行政手段再怎么抑制,也只能动到皮毛。
二来,医疗卫生资源具有稀缺性,也是民生事业,更多更大的医疗资源也是地方政府的政绩所在,还能够吸引人口流入,地方政府又有何理由去打压呢?
2017年9月底,国务院大力推进了跨省异地就医医保结算相关事宜,从某种意义上来讲,无疑是对分级诊疗的执行一记狠狠地耳光。
Part.2
大医院的垄断性越来越强,但它们毕竟姓“公”,要提供优质、价廉、便捷的“公益性”服务,则必然依靠公立医院对人员的压强式管理。从某种意义上来讲,医生的职业倦怠、冷漠态度,以至于不断增多的医闹事件,大都衍生于此。
但是,面对巨大的压力,优秀的青年医生依然大都希望留在大医院工作:宁可在三甲教学医院的科室里打杂,也不愿意到县医院去挑大梁。在这样的人才流动趋势下,作为诊治水平最核心的部分,中小医院与大型医院之间医生综合能力的鸿沟迟迟难以收窄。
究其原因,是三甲医院凭借迄今未改的行政等级制度,将医生收入和职称级别绑定起来,从而利用其在职称制度中的优势占据待遇高地。
在我国公立卫生系统中,医生的待遇直接与职称和工作量(收入绩效)挂钩。本来医生们的合法待遇就偏低,倘若职称上不能更进一步,提升待遇的空间就不容乐观了,所以提高职称成为了大部分医生最为注重的目标。
按照现行的医生职称评定办法,评审基本门槛较低,满足学历要求和任职年限的医生太多,可是晋升职称的名额却往往非常有限。
而在僧多粥少的情况下,最重要的加分项目就是科研成果,在目前“唯论文”的评审导向下,医生纷纷绞尽脑汁在医学期刊上发表论文。若是能够到国外做一两年访问学者,在SCI医学期刊上发表论文,对于医生提升身价无疑大有裨益。
很明显,只有大医院才能提供科研和游学的机会,而三甲教学医院则再好不过——那里有质优而量足的研究病例和源源不断的科研人才,搞科研出成果既省事速度又快。
微博网红 “急诊科女超人于莺”曾在协和医院急诊科熬了十几年,却因为科研上屡屡受阻,还是中级职称(主治医师)。身在协和医院的于莺,创造点科研成果尚且困难;在中小医院和基层医疗机构的医生,哪还有这方面的念想?
体制确立的利益分配机制,会决定该体制内部的主流价值取向。优秀医生都往大医院挤,正是不合理的待遇机制造成的。
目前的医疗体制使三甲医院医生有更高的收入、更高的社会地位和更多的晋升机会,导致社区医院和二级医院招不进人才、留不住人才,大量能够独当一面的骨干医生被越来越多地虹吸到三级医院。不解决人才培养和人才流动的问题,医疗资源下沉就是空谈。
Part.3
互联网医疗,从2014年以来,在一次次约束和放开政策中,逐渐被磨去了棱角,资本市场和产业自身都逐渐失去了信心。但一场疫情让互联网医疗的“空间突破性”再次大放异彩。
互联网医疗带来的“分级诊疗与医疗去中心化”又一次被摆上了台面。
理想主义者希望通过技术革命带来的健康大数据互通,来对患者实现精准医疗服务匹配,从而完成分级诊疗。但抛开健康数据的隐私问题不谈,首先,用户就难以聚集起来。
医疗服务目前仍是一个严重供给不足的行业,短时间内,话语权将停留在线下而非平台,而平台要同时满足患者和医生是一件很难的事情:你无法既给患者一个低廉的问诊价格又给到医生一份高昂的服务回报。缺少规模效应,大数据也无从谈起。
此外,在医疗服务属性限制下,病人没有办法完全脱离线下,毕竟你不能要求人人家里装一套体检装置。
这样一来,互联网技术便成了医疗服务半径的本地化延伸,反过来会强化大医院医生的服务范围,原本在线下能看50个人,现在依靠互联网随访,一天能接待200位。更加强化了上层医生的中心化。
Part.4
中国即将面临前所未有的老龄化危机,无论是慢病患者的直线上升,还是小病的大面积重症化,这背后不是一些治疗领域市场的增长,而是整个社会不断增高的医疗负担。
当慢病患者出现大规模的医疗资源挤兑时,再实行“划区医疗”的分级方式,那将是一整代人灾难。
参考研报:
1. 分级诊疗不应该是分阶级诊疗,医史微鉴
2. 该省强推分级诊疗,不按规定,医保报销减50%! 医学界
3. 朱恒鹏:中国为什么没有形成分级诊疗? 中国社科院公共政策中心
本文来自微信公众号:远川商业评论(ID:gh_dc4453e8feed),作者:黄子荣、高翼