

扫码打开虎嗅APP
DIP(基于大数据的病种分值付费办法)和DRG可以并存,但DRG的技术含量和推进难度要高一些,在看得见的将来,DIP应该比重会更高一点,这个方式比较适合于中国的国情。本文来自微信公众号:八点健闻(ID:HealthInsight),作者:王吉、陆季敏、华吴靖,原文标题:《不低于60城,医保局新推的按病种分值付费试点规模超过DRG》,题图来自:视觉中国
“试点城市还没出来,不会低于60个”。
昨天(10月20日)晚上,一位医保专家和八点健闻聊起国家医保局刚发布的新政——《区域点数法总额预算和按病种分值付费试点工作方案》(以下简称工作方案),作出如此预估。
基于大数据的病种(DIP,BigDataDiagnosis- Intervention Packet)分值付费办法,从上海起步,在广州发扬光大,此时,终于开启向全国推行的步伐。
一位接近国家医保局的人士提供的信息和上述医保专家一致,“DIP和DRG试点城市不重合,分开做。我了解到的是,试点城市比DRG(按疾病相关诊断分组)多,一个省份可能两到三个吧。”4个月前,国家医保局版DRG发布,试点城市为30个。
今年3月公布的《中共中央 国务院关于深化医疗保障制度改革的意见》中,提到医保支付方式改革时,DIP也排在DRG之前,并强调“为主”:
大力推进大数据应用,推行以按病种付费为主的多元复合式医保支付方式,推广按疾病诊断相关分组付费……
“DIP和DRG可以并存”,中国社会科学院经济研究所副所长朱恒鹏对八点健闻说,但是“DRG的技术含量和推进难度要高一些,在看得见的将来,DIP应该比重会更高一点,这个方式比较适合于中国的国情”。
《工作方案》中提出的目标是:“用1年~2年的时间,将统筹地区医保总额预算与点数法相结合,实现住院以按病种分值付费为主的多元复合支付方式。……形成可借鉴、可复制、可推广的经验,为下一步在更大范围推广打好基础。”
未来几年,试点的成功与否,有可能成为影响医保控费、医院激励机制和患者医疗费用高低最重要的事情之一。
就在上个月,国家医保局在对一份人大代表建议的回复中说:“从广州、上海等地的实践情况看,有效降低了医院管理成本,降低了医药费用支出,减轻了患者就诊负担。”
新政策酝酿已久
早在去年10月,国家医保局在对一份政协委员提案的回复中就说:“我局积极组织相关专家在研究分析相关地区开展按病种分值付费工作的基础上,探索基于大数据的方法,推动原来的按病种分值付费方式进一步往前发展。”
那时,首都医科大学国家医疗保障研究院刚成立不久,在国家医保局内部,研究院参照一个独立的司局级单位来管理,由局长胡静林直接分管。而此次《工作方案》中,研究院是技术指导组的组织方。
今年3月,能够为未来十年中国医改定调的纲领性文件《中共中央 国务院关于深化医疗保障制度改革的意见》发布,“里面提到以按病种付费为主,为什么说的不是以按病组付费为主?比较容易看出,其实那个时候已经做了调整,现阶段要推行DIP。”一位接近国家医保局的人士说。
今年7月12日,由国家医保局指导、国家医保研究院主办的基于大数据的病种(DIP)分值付费专家论坛在北京举行。
今年9月,国家医保局在对人大代表建议的回复中提到:“重点推进按病种付费,研究制定基于大数据的按病种分值付费办法”。新政策已呼之欲出。
前天,《工作方案》终于对外公布。文件的表述上强调了“区域点数法总额预算和按病种分值付费”,这是“在原来的基础上加上了更科学的定义”,上诉医保专家说,分值一换算就变点数了。另一位专家也认为:“DIP本身就是点数法”。
另一位接近医保局的人士提出:“要注意的一个点是,这次文件里没有写DIP。因为DIP这个在中国已经很流行的称呼其实命名还不规范,之前开DIP大会,美国专家问,既然是叫基于大数据的病种分值法,为什么开头缩写不是B?这个缩写命名还需要再研究一下,所以这次发布的《工作方案》中没有直接用DIP这个英文缩写”。
按病种分值付费的模范生:广州
7月举行的DIP大会上,广州是唯一一个受邀发言的城市。在此前后,国家医保局在谈到DIP时,也都会以广州作为案例。
广州为什么会成为模范生呢?
2018年1月1日广州开始全面推广DIP,具体来说,以近三年全市定点医疗机构800余万份病案数据为基础,基于临床主要诊断编码(ICD-10国标版)和手术操作编码(ICD-9-CM-3广东版)的自然组合,全市病例的全样本归类为1688个相似的疾病诊断,再与不同的治疗方式组合,总计形成约12000个病种组合。

来源:论文《基于大数据的病种分值付费的原理与方法》
在医保总额控制的前提下,每种病种组合被赋予一定的分值(也就是点数),每家医院的总分值就是每一个病种组合的分值乘以完成数量再汇总起来,年度结算时用基金总额除以地区内所有医院的总分值得到“分值单价”,进而算出每年医保支付给当地所有医院的总费用。
此外,不同级别的医院再乘以各自的权重(2019年三级、二级、一级医疗机构的基本权重系数分别为1、0.728、0.47),以及重点学科等因素加入一定的系数,调整医院的费用趋于更合理。
相比于DRG的一口价,DIP对于疾病与治疗方式的支付价格更符合现实。例如,按以前的医保管理,胃肠类疾病病例的住院均次价格约2万。
但在胃肠类疾病病例中,阑尾炎的花费只要9000元,而胃癌的花费高达8万。如果一个医院收治了较多的高费用的胃肠类住院病例,就会极大地拉高均次价格,导致该院胃肠类病例的均次价格严重超标,如此则得不到医保基金相应的支付,从而导致医院亏损。
因此在过往,医院在收治了高费用的病例后,就要去找一些低费用的病例来对冲均次额度,这种方式简单粗暴,一方面会出现推诿患者的现象,一方面也会导致高水准的医院大量接受低技术水平的病例,从而影响不同层级医院的合理分工。
广东省人民医院副院长袁向东说,过去医院用总额加均次这两个指标核定支付价格,但是公立医院不可能因为病例价格低而拒收患者,“比如做一个主动脉夹层手术,需要35万,但均次价格是2万6,那科室就得收很多别的病历来平帐,因为最后是要核算到科室的。现在是按疾病难度和消耗的资源形成的分值进行医保支付,所以35万就是35万。”
DIP推行当年,广州全市医保总额预付127亿元,但一年下来医院实际只发生了116亿元,相当于节约了11个亿。(详细报道见:《一年为广州医保节约11亿,大数据DRGs除了省钱还带来什么?》)
医疗机构也收获红利。根据广州医保局的数据,2018年职工医保获得结余的医疗机构152家(占比46.34%),2019年预计为127家(占比38.72%),均远高于2017年的51家(占比19.62%)。
同时,患者的负担却在降低。住院就医参保人群2018年、2019年的人均自负比例分别下降2.87%、1.26%。与2018年数据对比,共有3125个病种次均费用显著下降,占全部病种的31%,如结肠良性肿瘤:结肠活组织检查,经肠镜/结肠病损切除术,经肠镜,2018年次均费用为14001.96元,2019年次均费用为11130.72元,下降20.5%。同时,药占比从2017年的31.47%降至2019年的24.08%。
根据广东省另一家医院的数据,实施DIP之后,药品费、耗材费都在下降,而医务人员的技术劳务费在提高。
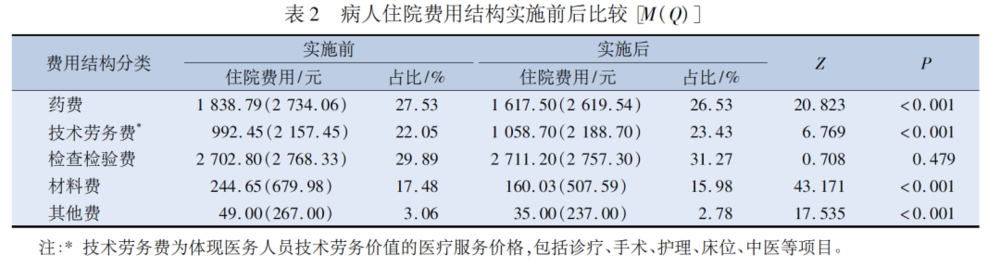
来源:论文《按病种分值付费控制住院费用及住院日的效果分析》
地区医保总额控制是怎么实现的?
广州按病种分值付费有一个总的原则:“总额控制、病种赋值、月预结算、年终清算”。
这也就是《工作方案》中提出的:
不再细化明确各医疗机构的总额控制指标,而是把项目、病种、床日等付费单元转换为一定点数,年底根据各医疗机构所提供服务的总点数以及地区医保基金支出预算指标,得出每个点的实际价值,按照各医疗机构实际点数付费。
医保经办机构按照本年度基金预算支出的总量,预拨一定周期资金(原则上为一个月),并在周期内按点数法结算。
具体来说是怎么实现的呢?
原上海市决策委员会委员许速和国家医保研究院副院长应亚珍等作者今年9月合作发表了一篇论文,《基于大数据的病种分值付费的原理与方法》,其中介绍了操作方法。

来源:论文《基于大数据的病种分值付费的原理与方法》
结合广州的具体实践,简单来说可以这么理解:每年年初基于往年数据和模型,预估一个预算,以月度为周期,按95%进行预拨付。年终或第二年年初进行清算,用当年实际发生的年度总费用除于总点数,可以得出每个点数的单价,再乘以每个机构的点数,就是最终的结算金额。
按广州的“结余留用、合理超支分担”机制,结算金额在预算的80%-110%之间的按100%支付;在100%-110%之间的由调节金按70%进行补偿;小于80%的据实支付,超出110%的不予支付。
朱恒鹏把这一种方式比喻为高考,每一个省的招生名额是限定的,大家都努力学习,分数越高越能考上好学校(获得高点数的医院可以得到更多费用)。如果所有的医院都做得好、做得多,大家分得的就并不一定多了,因为区域的总额是限定的,当大家的点数都多时,每一个点数的单价就下降了。
但在一个区域内进行总额限制的方法,与过去针对每个医院进行总额限制的方式相比,对于医院来说,要宽松点,自由度大一点,努力的空间大一点。各医院在预算范围内由过去的“分蛋糕”转变为“抢蛋糕”。
对于患者来说,虽然整个区域医保总额限定,但去哪家医院就诊并无限定。这样的话,哪个医院做的好,哪个医院令患者满意,患者就可以去哪个医院。医院为了获得更多的支付,愿意做更多的疑难杂症、危重症,也愿意做更多的患者,因为多劳多得,优劳优得。
另一位接近国家医保局的人士则认为,对医院来说,总的费用有一个上限,可以把一些不必要的支出减少,这样结余就多,可以提高薪酬待遇。
按病种分值付费推动分级诊疗
分级诊疗是中国医改的目标之一,国家卫健委主任马晓伟曾说:“分级诊疗制度实现之日,乃是医疗体制改革成功之时。”
朱恒鹏认为,按病种分值付费有助于推动分级诊疗。“按照这个方式,希望医院根据自己的特长、比较优势、专科发展方向,能够形成分级诊疗。比如说三级医院做疑难杂症、危急重症,专科医院做擅长的专科病种,基层医疗机构做常见病、多发病”。
同一个病种的诊疗,主要在一个医院做,其他医院因为技术原因做不了,或者成本更高,不得不放弃或者少做,那么这个病种的分值就不会摊得很薄,擅长做的医院就能以更低的成本、更高的质量、更多的数量,获得更多的支付,大家都能形成差异化竞争。
而在常见病方面,基层医院能够以成本取胜。
2019年广州设置了544个基层病种,按照固定权重系数计算,缩小基层病种在不同级别医疗机构的分值差距,引导常见病、多发病下沉到基层治疗。
比如说白内障手术,二级医院也做得很好,三级医院当然也做得很好,但是二级医院的人工成本各方面成本要低啊,所以如果分值相差不大的情况下,二级医院是合算的,甚至是赚钱的,三级医院就是不赚钱了。
目前很多三级医院也在做常见病,和二级医院同质化竞争,成本更高,按说他们会被淘汰,朱恒鹏认为,“但这就涉及到规模和人员的调整,这个改革就较难了,所以实施过程中不会那么理想,但在现行条件下应该说是一个较好的方式。”
本文来自微信公众号:八点健闻(ID:HealthInsight),作者:王吉、陆季敏、华吴靖
